Erkrankungen des Zahnhalteapparates haben schon seit längerer Zeit die Karies als Zahnerkrankung Nr. 1 abgelöst und sind als Volkskrankheit zu bezeichnen. Die Parodontitis ist eine entzündliche, bakterielle Erkrankung. In unserer Praxis können wir ihnen alle aktuellen Therapien bei Erkrankungen des Zahnhalteapparates (Parodontium) bieten. Ziel ist immer die Eliminierung von Zahnfleischtaschen und damit die Reduktion der Bakterien. Nur so können Entzündungen dauerhaft eingedämmt werden.
Genauso wichtig für Sie sind danach begleitende Maßnahmen in einer strukturierten Erhaltungstherapie, der UPT (Unterstützende Parodontal Therapie), welche wir nach Vorgaben der Universität Bern durchführen. Seit Januar 2011 sind wir für Parodontalbehandlungen in besonderer Weise qualifiziert.
Viele Krankenkassen haben den Stellenwert von PZR und UPT erkannt und unterstützen sie.
Nahezu 80 % der Erwachsenen leiden an irgendeiner Form der Zahnfleischentzündung (Parodontitis).
Diese frühen Warnzeichen sollte man kennen:
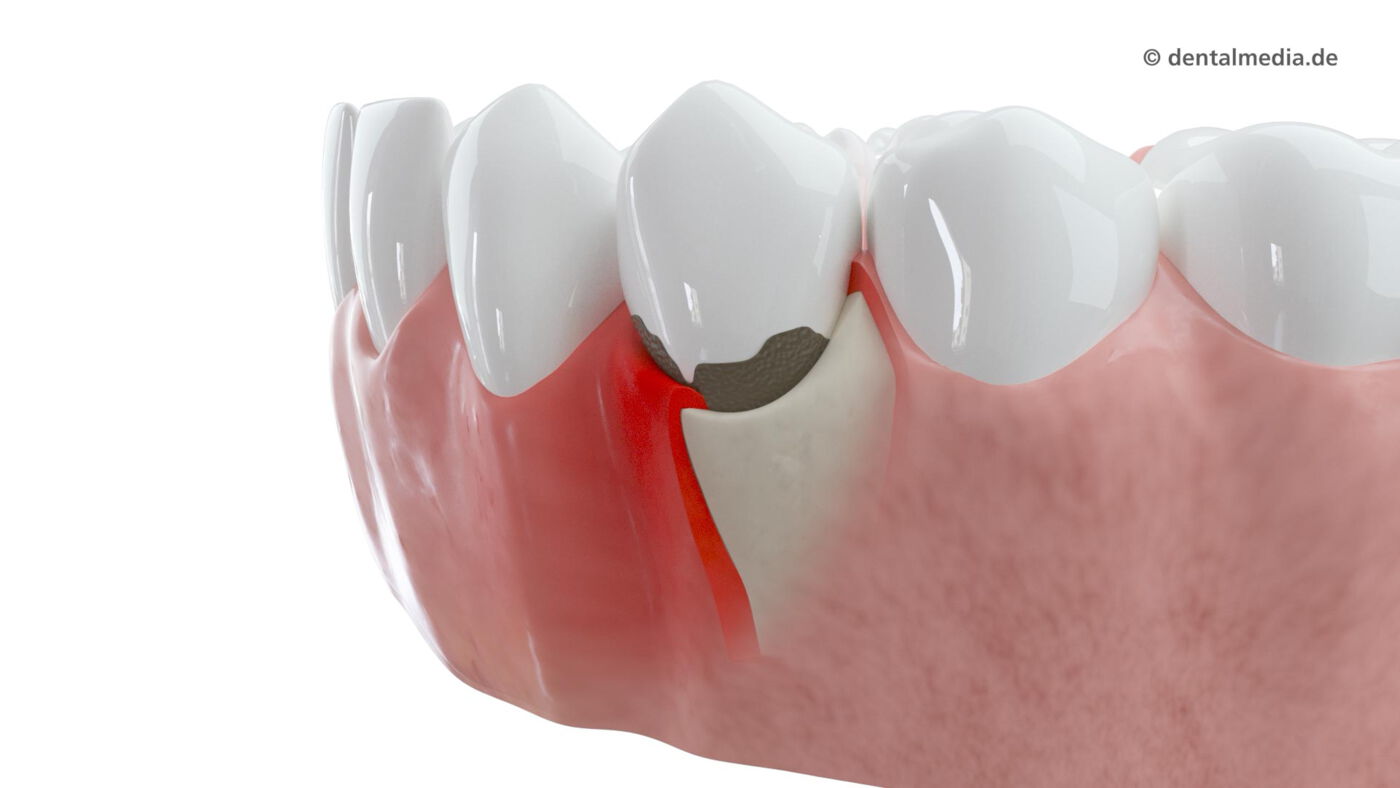
- Zahnfleischbluten
- Rötung und Schwellung
- Zahnfleischrückgang
- Einbeißen von Speiseresten
- Mundgeruch
Später kommen hinzu:
- Schmerz und Eiterbildung
- Zahnlockerungen mit Zahnverlust
Auch bei Parodontitis steigen die Behandlungschancen, wenn die Krankheit früh erkannt wird. Deshalb ist regelmäßige Vorsorge ganz wichtig, alle 2 Jahre erhebt der Zahnarzt (und bezahlt Ihre Krankenkasse) eine Früherkennung auf Parodontitis (PSI-Test). Verursacher Nr. 1 ist unzureichende oder falsche Mundhygiene. Auch genetische Faktoren, Rauchen, Diabetes, Stress, Abwehrschwäche begünstigen die Erkrankung, deren Ursache immer Bakterien sind. Bei Nichtbehandlung schreitet die Erkrankung weiter fort und führt unweigerlich zu Zahnlockerungen, schließlich zum Zahnverlust.
Risiken der Parodontitis
Die Bakterien, die Parodontitis verursachen, können in den Blutkreislauf gelangen und im Körper streuen. Studien haben gezeigt, dass in Ablagerungen von Herzkranzgefäßen Stoffwechselprodukte der Parodontitisbakterien zu finden sind. Weiterhin werden Verschlechterungen des Diabetes sowie eine Erhöhung des Frühgeburtsrisikos berichtet.
Wie wird Parodontitis behandelt?
Zunächst muss die Mundhygiene auf die Behandlung eingestellt werden. Das geschieht in Form einer PZR mit genauen, auf den Patienten individuell abgestimmten Instruktionen (Vorbehandlung).
Nach einer exakten Diagnose mit vielen Messungen (Status) läuft nach der Vorbehandlung die eigentliche Therapie in zwei Schritten ab:
In der ersten Behandlungsphase werden innerhalb einer Woche die Wurzeln der betroffenen Zähne in zwei Sitzungen geglättet um Bakterienschlupfwinkel zu beseitigen. Nach ca. 8-12 Wochen wird erneut kontrolliert (neuer Status) ob die Therapie erfolgreich war. Bei moderaten Taschentiefen ist dies in der Regel der Fall.
Bei tieferen Taschen jedoch muss in einem zweiten Behandlungsabschnitt chirurgisch interveniert werden, um mit speziellen Behandlungstechniken die notwendige Reduktion der tiefen Taschen zu erzielen. Diese Therapie erfolgt meist abschnittsweise auf mehrere Sitzungen verteilt.
In besonderen Fällen ist es möglich, verloren gegangenen Knochen durch Knochenersatzmaterial zu ersetzen bzw. die eigene Knochenneubildung anzuregen (augmentative Methoden, sog. GTR-Techniken).
Nachsorge
Ohne entsprechende Nachsorge können die erzielten Erfolge nicht über längere Zeit stabilisiert werden. Untersuchungen der Universität Münster haben gezeigt, dass bereits nach 4 Monaten die bakterielle Neubesiedlung beginnt. Diese Neubesiedlung gilt es zu verhindern. Parodontitis ist einzustufen wie ein Diabetes, der auch lebenslanger Nachsorge bedarf.
Die Nachsorge, UPT genannt, wird von speziell geschulten Fachkräften in unserer Praxis durchgeführt. Die Intervalle werden individuell nach wissenschaftlicher Vorgabe festgelegt. Ohne ein Nachsorgeprogramm wird sich die Erkrankung mit an Sicherheit grenzender Wahrscheinlichkeit wiedereinstellen.
